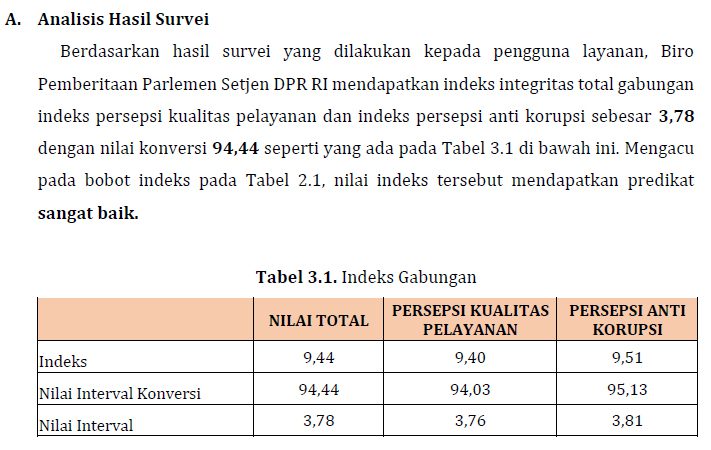
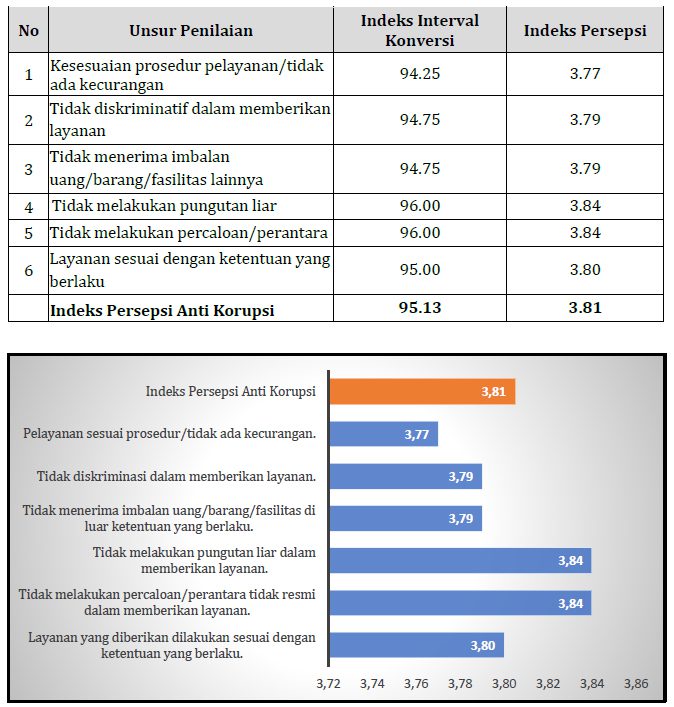
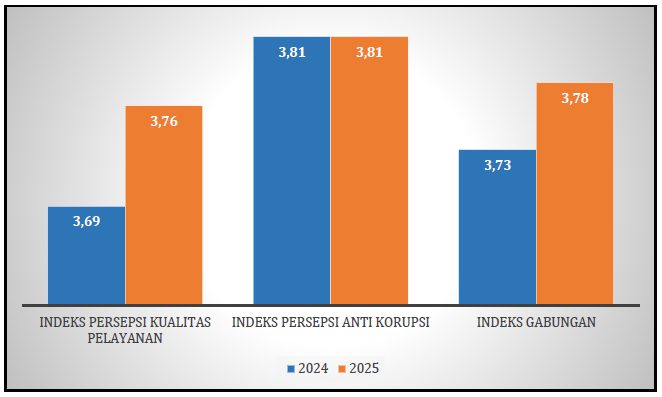
PARLEMENTARIA, Jakarta – Anggota Komisi IX DPR RI, Rahmad Handoyo menyoroti adanya dugaan kecurangan yang dilakukan sejumlah Rumah Sakit (RS) dengan melakukan klaim palsu biaya kesehatan masyarakat kepada Badan Penyelenggara Jaminan Sosial (BPJS) Kesehatan sehingga merugikan negara.
“Dugaan klaim fiktif BPJS Kesehatan yang dilakukan rumah sakit harus diusut tuntas. Tindak tegas RS nakal yang terbukti melakukan pelanggaran pidana tersebut karena bukan hanya merugikan negara, tapi juga merugikan masyarakat,” ujar Rahmad Handoyo dalam keterangan tertulisnya, Rabu (25/9/2024).
Hal itu, lanjutnya, jadi sebuah catatan buruk dalam dunia kesehatan kita. Sehingga tidak boleh terjadi lagi. Kalau tindakan seperti ini dibiarkan dan tidak ditindak tegas, maka akan jadi preseden buruk.
Pihaknya mendorong Pemerintah melakukan audit menyeluruh terhadap semua rumah sakit yang bekerja sama dengan BPJS Kesehatan. Hal ini guna mengetahui ada tidaknya fraud yang dilakukan rumah sakit selain 3 RS tersebut.
“Audit menyeluruh juga agar kita tahu di mana letak kelemahan sistem BPJS Kesehatan. Pastikan pula memperketat pengawasan dalam sistem pelaksanaan BPJS sehingga pelayanan kesehatan betul-betul berpihak kepada masyarakat dan memberikan jaminan kesehatan yang layak,” ucap Rahmad.
Politisi Fraksi PDI-Perjuangan ini mengatakan upaya memperbaiki BPJS Kesehatan bukan hanya tanggung jawab BPJS saja, tetapi juga memerlukan peran aktif dari semua pihak baik pemerintah, pengawasan DPR, penegak hukum, badan pengawas di sektor kesehatan dan keuangan, hingga partisipasi masyarakat.
“Kita semua memiliki tanggung jawab untuk memastikan bahwa jaminan kesehatan nasional yang diberikan negara benar-benar dapat dinikmati oleh seluruh rakyat Indonesia, tanpa terkecuali,” sebut Legislator Dapil Jawa Tengah V itu.
Adapun modus yang banyak digunakan tiga rumah sakit pada kasus ini yakni menaikkan tagihan klaim BPJS Kesehatan. Termasuk dengan cara menjiplak klaim pasien lain serta menambah jumlah obat yang digunakan dalam laporan klaim.
Pihak manajemen RS nakal tersebut melakukan berbagai kecurangan seperti memanipulasi diagnosis dan/atau tindakan, penjiplakan klaim dari pasien lain (cloning), klaim palsu (phantom billing), penggelembungan tagihan obat dan/atau alat kesehatan (Inflated bills), pemecahan episode pelayanan yang tidak sesuai dengan indikasi medis, dan lain-lain.
“Dengan manipulasi seperti ini, masyarakat secara langsung juga dirugikan. Karena kalau ada tindakan yang tidak dicover BPJS, pasien harus menanggung biaya tambahan. Negara rugi, masyarakat juga rugi. Kan jadi double kill,” tegasnya.
Hal tersebut diketahui, setelah tim gabungan Komisi Pemberantasan Korupsi (KPK), Kementerian Kesehatan (Kemenkes), BPJS, serta Badan Pengawasan Keuangan dan Pembangunan (BPKP) menemukan tiga rumah sakit swasta yang mengajukan klaim fiktif sehingga menimbulkan kerugian negara hingga puluhan miliar rupiah pada tahun 2022-2023.
Dari penelurusan KPK, skandal klaim fiktif atau phantom billing ditemukan di 3 rumah sakit yang berada di Jawa Tengah dan dua di Sumatera Utara. Menurut KPK, setidaknya dari satu rumah sakit yang mengajukan klaim fiktif terdapat 8 orang pelaku, antara lain adalah pemilik RS karena fasilitas kesehatan tersebut berstatus swasta.
Bahkan keuntungan fraud pada kasus klaim BPJS fiktif juga disebut mengalir untuk pihak keluarga pemilik RS, hingga ke dokter yang membantu melakukan kecurangan. •ayu/aha